Ukazatel je koncipován jako výsledkový. Porovnává na základě administrativních dat všech zdravotních pojišťoven ČR 30denní mortalitu pacientů s ischemickou cévní mozkovou příhodou starších 18 let (včetně) hospitalizovaných na lůžkách akutní péče u všech poskytovatelů zdravotních služeb (PZS).
Ukazatel sleduje hospitalizační případy s definovanými prvky dle identifikačního čísla zařízení (IČZ), pacienta dle anonymizovaného identifikátoru a úmrtí dle data z registru pojištěnců.
Do statistického souboru byly zařazeny všechny hospitalizační případy s hlavní diagnózou ischemická cévní mozková příhoda (iCMP) I63* nebo I64 dle Mezinárodní klasifikace nemocí 10. revize (MKN-10).
Hospitalizační případy jsou upřesněny následujícími definičními prvky:
Hlavní diagnóza (HDG) dle Mezinárodní klasifikace nemocí 10. revize (MKN-10):Ukazatel byl vytvořen, projednán, hodnocen a doporučen odborným panelem v období 6/2020–2/2021.
Odborný panel byl složený ze zástupců:| Jméno | Pozice |
|---|---|
| Prof. MUDr. Robert Mikulík, Ph.D. | Vedoucí Cerebrovaskulárního výzkumného programu v Mezinárodním centru klinického výzkumu (FNUSA-ICRC) |
| Doc. MUDr. Aleš Tomek, Ph.D. | Primář Neurologické kliniky 2. LF UK a FN Motol |
| MUDr. Mgr. Ing. Petra Šedová, Ph.D. | Lékařka na Interní hematologické a onkologické klinice ve Fakultní nemocnici v Brně a Lékařské fakultě Masarykovy univerzity |
| MUDr. Ondřej Škoda, Ph.D. | Primář neurologického oddělení Nemocnice Jihlava |
| MUDr. Martin Šrámek | Lékař na Komplexním cerebrovaskulárním centru Ústřední vojenské nemocnice |
| Vhodnost k používání / zveřejňování | Doporučeno k užívání1 |
|---|---|
| pro řízení zdravotnictví na celonárodní i regionální úrovni | ANO |
| pro smluvní politiku zdravotních pojišťoven | ANO |
| pro interní využití poskytovatelem ke zlepšení kvality péče | ANO |
| ke zveřejnění na poskytovatele | NE |
Důležitost: Výsledek, za který je považována 30denní mortalita po ischemické CMP adjustovaná na věk, je důležitá informace pro účel vyhodnocení kvality poskytnutých zdravotních služeb.
Vědecká správnost: Ukazatel byl vyhodnocen jako dostatečně validní pro doporučené formy používání, a to na základě literárních zdrojů a na základě expertního názoru členů odborného panelu.
Proveditelnost: Ukazatel je dobře měřitelný, administrativní data a číselníky jsou spolehlivě vykazované v celonárodně ustálené metodice a datovém rozhraní. Dle popsaných podmínek ukazatel měří mortalitu v intervalu 30 dnů od primárního přijetí vykázaného na základě kódu hlavní diagnózy.
Užitečnost: Sledování hodnot tohoto ukazatele slouží k posouzení erudice pracovišť i pracovních týmů ve vazbě na dodržování doporučených léčebných postupů. Ukazatel byl vyhodnocen jako dostatečně validní pro doporučené formy používání, a to na základě literárních zdrojů a na základě expertního názoru členů odborného panelu. Ukazatel navrhuje možnosti dalšího rozvoje za účelem zkvalitnění péče o pacienty s CMP.
K - dávky, registr pojištěnců, registr odborné společnosti RES-Q
Výsledkový ukazatel
Roky 2017 až 2019
Po provedení statistických analýz na základě dostupných administrativních a klinických dat v ČR se jako jediný validní adjustační faktor ukázal věk pacientů, podobně jako například v Německu a Švýcarsku.
Faktor pohlaví pacienta vyšel v modelu logistické regrese pro 30denní mortalitu pro ischemickou CMP jako statisticky nevýznamný.
Od sledování adjustačních faktorů v podobě vedlejších diagnóz (komorbidit) bylo upuštěno na základě analýzy českých administrativních dat. Vykazovací praxe u sledovaných kódů diagnóz dle MKN 10 je napříč pracovišti v ČR natolik rozdílná, že informaci nelze spolehlivě využít ke statistické adjustaci výsledků.
V rámci dalšího rozvoje ukazatele byl odborným panelem doporučen sběr hodnot vstupní tíže neurologického deficitu pacientů NIHSS do administrativních dat zdravotních pojišťoven s následnou možností adjustace i na tento faktor.
Sledovány jsou všechny nemocnice, kde se vyskytl alespoň jeden případ ischemické CMP.
Za hospitalizační případ je považována souvislá doba pobytu na lůžku akutní péče u jednoho poskytovatele zdravotních služeb bez ohledu na odbornost pracoviště dle časově platné Metodiky sestavení případu hospitalizace IR DRG.
Rozdělení nemocnic podle typu na:| Typ | Popis |
|---|---|
| KCC | Centrum vysoce specializované cerebrovaskulární péče |
| IC | Centrum vysoce specializované péče o pacienty s iktem |
| NE s NEU | Pracoviště neurologie bez statusu centra |
| NE | Pracoviště bez neurologie |
Výsledek, tedy 30-denní mortalita adjustovaná na věk, je vždy přiřazen poskytovateli, kde proběhlo primární přijetí. Překlady pacientů mezi zařízeními nejsou zohledňovány. Překladem se rozumí přeložení pacienta k jinému poskytovateli zdravotních služeb, který je vymezen rozdílným identifikačním číslem zařízení (IČZ). Každý pacient je do analýzy zařazen unikátně a vždy ve vazbě k prvnímu přijetí.
Výstupem tohoto výsledkového ukazatele jsou hrubé a věkem standardizované mortality (úmrtnosti) pro všechny PZS s více než pěti definovanými případy ischemické CMP za sledované období včetně 95% intervalů spolehlivosti vyjadřujících statistickou míru nejistoty při odhadu věkem standardizované mortality daného zařízení. U poskytovatelů zdravotních služeb s počtem případů do 5 včetně jsou v tabulkách uvedeny pouze hodnoty celkového počtů pacientů a počtů úmrtí v daném zařízení bez výpočtů hrubých a standardizovaných mortalit. více
Hrubá mortalita poskytovatele zdravotních služeb – jedná se o podíl počtu pacientů s iCMP zemřelých do 30 dnů od přijetí na lůžko akutní péče za sledované časové období / počet všech přijatých pacientů s iCMP
k totožnému poskytovateli zdravotních služeb (PZS) za sledované časové období.
Pozn. Každý pacient je v analýze zahrnut unikátně a ve vazbě k prvnímu přijetí.
Standardizovaná mortalita poskytovatele zdravotních služeb – jedná se o hrubou mortalitu standardizovanou (adjustovanou) na příslušné adjustační faktory (např. věk), pomocí modelu logistické regrese vytvořeného na datech všech poskytovatelů zdravotních služeb v ČR. Důvodem adjustace je umožnit srovnání mezi poskytovateli v případě nerovnoměrně rozložené skladby pacientů.
Možnost srovnání pracovišť ospravedlňují do určité míry kromě statistické adjustace také doporučená pravidla Triáže pacientů s akutní CMP v přednemocniční a nemocniční péči.
Tato pravidla byla stanovena Českou neurologickou společností (ČNS ČLS JEP) a jsou uveřejněna ve Věstníku Ministerstva zdravotnictví (MZČR) 10/2012. O přijetí pacienta k příslušnému poskytovateli zdravotních služeb kromě indikačních kritérií rozhoduje zejména územní členění a tedy časová dostupnost jednotlivých pracovišť. Počáteční stav pacientů při přijetí by se tedy mezi jednotlivými srovnatelnými typy pracovišť (např. KCC, IC apod.) neměl lišit tak, že by výsledky nebyly pro srovnání kvality péče mezi pracovišti použitelné.
Metodika výpočtu standardizované mortality RhReferenční populaci tvoří všechny zkoumané případy všech zkoumaných poskytovatelů zdravotních služeb v ČR. Po standardizaci ukazatel tedy vyjadřuje, jak by srovnávaní poskytovatelé zdravotních služeb byli úspěšní, kdyby léčili všichni podobné pacienty. Aby hodnota výsledkového ukazatele odpovídala kvalitě daného poskytovatele, musel být ukazatel očištěn do maximální možné míry od případného nežádoucího vlivu jiné skladby pacientů mezi zařízeními. Tento proces se nazývá standardizace (adjustace) a jeho výsledkem jsou hodnoty ukazatelů, kterých by dané pracoviště dosahovalo, pokud by skladba jeho pacientů odpovídala skladbě pacientů v referenční populaci. Metodiky jsme pro české prostředí převzali z americké agentury pro měření kvality AHRQ (Agency for Healthcare Research and Quality; publikace Quality indicators empirical methods, původní autor Stanford University, 2014). [1]
Standardizovaná mortalita Rh v % je definována následujícím vzorcem: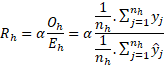
Referenční národní mortalita α – podíl počtu všech pacientů s iCMP zemřelých do 30 dnů od přijetí ke všem PZS za sledované časové období / počet všech pacientů s iCMP přijatých ke všem PZS v ČR za sledované časové období (v letech 2017-2019 v ČR 12,46 %).
Pozorovaná (observed) míra mortality Oh v čitateli vzorce vyjadřuje poměr skutečného počtu pacientů s iCMP, kteří zemřeli do 30ti dnů od přijetí za sledované časové období k celkovému počtu pacientů s iCMP přijatých k danému PZS ve sledovaném časovém období. Proměnná yj nabývá hodnoty 1, pokud úmrtí nastalo, a 0 pokud nenastalo. Proměnná nh vyjadřuje počet pacientů přijatých s iCMP k danému PZS.
Očekávaná (expected) míra mortality Eh ve jmenovateli vzorce vyjadřuje, jakou míru úmrtnosti očekáváme při daných charakteristikách pacientů daného PZS. Proměnná ŷj vyjadřuje vypočítanou pravděpodobnost, že u pacienta j se svými danými charakteristikami úmrtí nastane. Tato pravděpodobnost je pro každého pacienta na základě jeho charakteristik vypočítána dle modelu logistické regrese. Model je vytvořen z dat všech sledovaných PZS a umí pro každého pacienta předpovědět na základě jeho charakteristik pravděpodobnost jeho úmrtí bez ohledu na to, kde byl léčen. Součet těchto očekávaných pravděpodobností úmrtí pacientů z daného PZS vydělený počtem pacientů nh léčených s iCMP totožného PZS určuje očekávanou míru úmrtnosti Eh.
Standardizovaná míra mortality se získá vynásobením referenční národní mortality α podílem pozorované míry úmrtnosti Oh a očekávané míry úmrtnosti Eh (na základě modelu).
Tvorba modelu zažíná určením standardizačních rizikových faktorů (tzv. adjustační faktory), které by mohly ovlivnit výsledek srovnání, a ve kterých se zařízení liší. Pokud není předpokládán vliv faktoru na výsledek nebo je jeho rozložení mezi zařízeními homogenní, není třeba tento faktor do standardizace zařazovat.
Jedná se o vícerozměrný statistický model, kde vysvětlovanou proměnnou y je nějaká binární proměnná s hodnotami 0 a 1 (např. úmrtnost) a vysvětlujícími proměnnými xi jsou jednotlivé potenciální vstupní rizikové faktory. Výstupem logistické regrese je rovnice pro odhad pravděpodobnosti např. úmrtnosti pro konkrétní kombinaci rizikových faktorů daného pacienta. Tvar rovnice je následující:
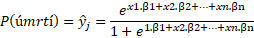
Za x1,…, xn dosadíme hodnoty jednotlivých proměnných pro konkrétního pacienta. Koeficienty β1, …, βn jsou koeficienty modelu.
METODIKA VÝPOČTU 95% INTERVALU SPOLEHLIVOSTI PRO STANDARDIZOVANOU MORTALITU DANÉHO ZAŘÍZENÍ95% interval spolehlivosti pro standardizovanou mortalitu daného zařízení je vypočítán podle vzorce:
Interval spolehlivosti 95% =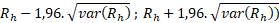 , kde
, kde 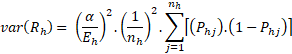
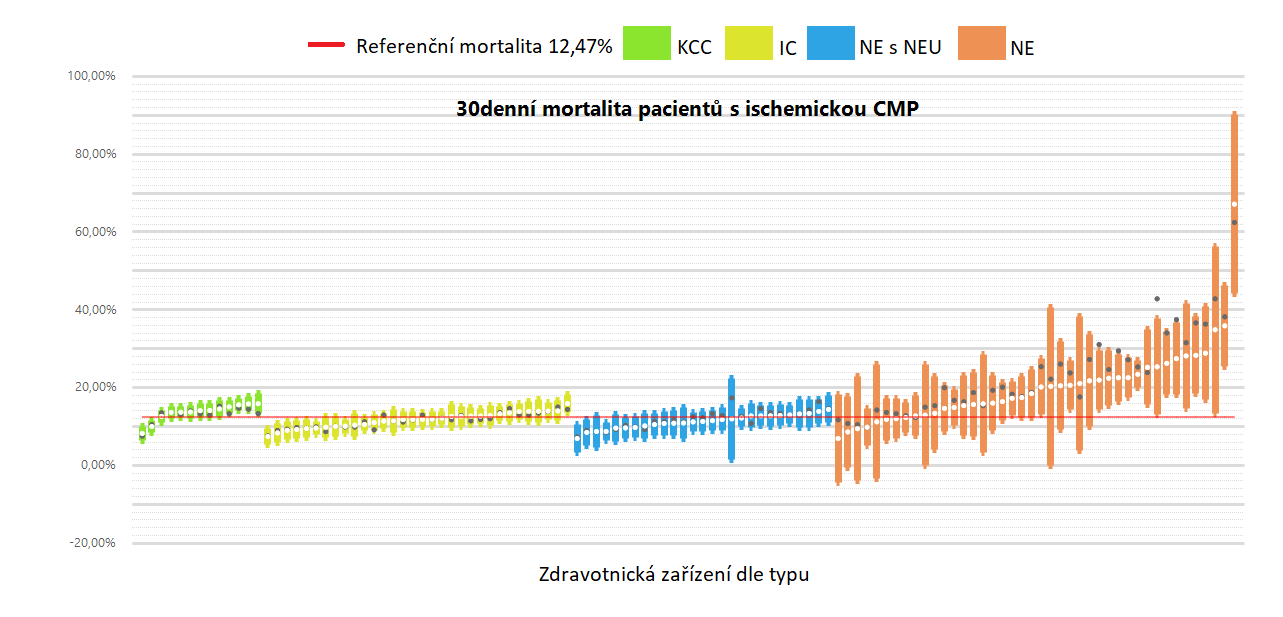
Zařízení, která mají celý 95% interval spolehlivosti nad hodnotou průměrného výsledku (v tomto případě referenční mortality pro ČR), jsou doporučena k dalšímu sledování (označeno červeným semaforem). Naopak zařízení, která mají celý 95% interval pod hodnotou průměrného populačního výsledku, mohou sloužit jako příklad dobré praxe v daném oboru (označeno zeleným semaforem). Ostatní zařízení nelze z hlediska standardizovaného výsledku statisticky posoudit (označeno žlutým semaforem). Tento výsledkový ukazatel vnímáme stejně jako v anglickém NHS jako tzv. „Smoke indicator“. Nejde tedy o žebříčky výsledků jednotlivých zařízení, ale o případné upozornění na možný „doutnající“ problém v některém centru, který bude zasluhovat případný podrobnější pohled.
Na základě analýzy administrativních dat českých zaměstnaneckých zdravotních pojišťoven bylo zjištěno, že ukazatel 30denní mortality dobře koreluje s ukazatelem „počtu dní doma“, který sleduje dobu strávenou ve vlastním sociálním prostředí pacienta v intervalu 90 dnů od přijetí pacienta na lůžko akutní péče, a tedy pravděpodobně dle zahraničních rešerší [9-13] i s hodnotou výstupní škály mRS (Modified Rankin scale) po 90 dnech. Dá se tedy říct, že tento ukazatel v sobě zahrnuje dostatečně i kvalitu péče o zbylých cca 87,53 % pacientů, kteří přežili sledované období 30 dnů.
Rozdílnost ve věkem standardizované mortalitě mezi poskytovateli zdravotních služeb může být na základě zahraničních zkušeností způsobena zejména následujícími důvody:
Při tvorbě ukazatele byly využity podklady z následujících studií, na něž se při svých závěrech odkazují také zástupci odborné společnosti. Současně byly využity srovnatelné výstupy ze zahraničních ukazatelů kvality péče.
[1] AHRQ: Inpatient Quality Indicator 17 (IQI 17)
Acute Stroke Mortality Rate
https://www.qualityindicators.ahrq.gov/Downloads/Modules/IQI/V60/TechSpecs/IQI_17_Acute_Stroke_Mortality_Rate.pdf
[2] Madicare: Hybrid hospital 30-day, all-cause,
risk-standardized mortality rate (RSMR) following
acute ischemic stroke hospitalization with risk adjustment
for stroke severity
http://www.qualityforum.org/Qps/
[3] NHS Digital Indicator 1.5
Mortality within 30 days of hospital admission for
stroke (CCG outcomes indicators set)
https://files.digital.nhs.uk/3E/2AB2FC/CCG_1.5_I00771_S.pdf
[4] CIHI 30-Day Stroke In-Hospital Mortality
https://indicatorlibrary.cihi.ca/pages/viewpage.action?pageId=1114177
[5] German Inpatient Quality Indicators, G-IQI Version
5.2 2019
Hauptdiagnose Schlaganfall, alle Formen (Alter
>19), Anteil Todesfälle, aufgetreten
Qualität messen: IQM
https://www.initiative-qualitaetsmedizin.de
[6] Kim JH, Park EC, Lee SG, Lee TH, Jang SI. Beyond
Volume: Hospital-Based Healthcare Technology for
Better Outcomes in Cerebrovascular Surgical Patients
Diagnosed With Ischemic Stroke: A Population-
Based Nationwide Cohort Study From 2002 to
2013. Medicine (Baltimore). 2016 Mar;95(11):e3035.
https://doi.org/10.1097/MD.0000000000003035
[7] Xian Y, Holloway RG, Chan PS, Noyes K, Shah
MN, Ting HH, et al. Association between stroke
center hospitalization for acute ischemic stroke
and mortality. JAMA. 2011 Jan 26;305(4):373-80.
https://doi.org/10.1001/jama.2011.22
[8] Lichtman JH, Jones SB, Wang Y, Watanabe E,
Leifheit-Limson E, Goldstein LB. Outcomes after ischemic
stroke for hospitals with and without Joint
Commission-certified primary stroke centers. Neurology.
2011 Jun 7;76(23):1976-82.
https://doi.org/10.1212/WNL.0b013e31821e54f3
[9] Nishant K. Mishra, MBBS; Ashfaq Shuaib, MD;
Patrick Lyden, MD; Hans-Christoph Diener, MD; James
Grotta, MD; Stephen Davis, MD; Antoni Davalos,
MD; Tim Ashwood, PhD; Warren Wasiewski, MD;
Kennedy R. Lees, MD; for the Stroke Acute Ischemic
NXY Treatment (SAINT) I Trialists. Home Time Is Extended
in Patients With Ischemic Stroke Who Receive
Thrombolytic Therapy A Validation Study of
Home Time as an Outcome Measure. 2019 April 26;
Stroke. 2011; 42:1046-1050.
https://www.ahajournals.org/journal/str
DOI: 10.1161/STROKEAHA.110.601302
[10] Terence J. Quinn, MRCP; Jesse Dawson, MRCP;
Jennifer S. Lees, BA; Tou-Pin Chang; Matthew R.
Walters, MD; Kennedy R. Lees, MD; for the GAIN
and VISTA Investigators. Time Spent at Home Poststroke
“Home-Time” a Meaningful and Robust Outcome
Measure for Stroke Trials. 2019 April 26; Stroke.
2008; 39:231-233;
https://www.ahajournals.org/journal/str
DOI: 10.1161/STROKEAHA.107.493320
[11] Amy Y.X. Yu, MD, MSc Edwin Rogers, MA Meng Wang, MSc Tolulope T. Sajobi, PhD Shelagh B. Coutts, MD, MSc Bijoy K. Menon, MD, MSc Michael D. Hill, MD, MSc Eric E. Smith, MD, MPH. Population- based study of home-time by stroke type and correlation with modified Rankin score. Neurology. 2017 Nov 17; 89:1970–1976. American Academy of Neurology.
[12] Sheng-Feng Sung, Chien-Chou Su, Cheng-
-Yang Hsieh, Ching-Lan Cheng, Chih-Hung Chen,
Huey-Juan Lin, Yu-Wei Chen, Yea-Huei Kao Yang.
Home-Time as a Surrogate Measure for Functional
Outcome After Stroke: A Validation Study. Clinical
Epidemiology 2020:12 617–624;
https://www.dovepress.com/
[13] Martin Nikolaus Stienen, MD; Nicolas Roydon
Smoll, MBBS; Christian Fung, MD; J ohannes Goldberg,
MD; David Bervini, MD, MAdvSurg; Rodolfo
Maduri, M D; A lessio C hiappini, M D; T homas R obert,
MD; Adrien May, MD; Philippe Bijlenga, MD,
PhD; D aniel Zumofen, MD; Michel Roethlisberger,
MD; Martin Alexander Seule, MD; Serge Marbacher,
MD, PhD; Javier Fandino, MD; Bawarjan
Schatlo, MD; Karl Schaller, MD; Emanuela Keller,
MD; Oliver Bozinov, MD; Luca Regli, MD; on behalf
of the Swiss SOS Study Group. Home-Time as
a Surrogate Marker for Functional Outcome After
Aneurysmal Subarachnoid Hemorrhage. Stroke.
2018; 49: 3081-3084;
https://clinicaltrials.gov/
DOI: 10.1161/STROKEAHA.118.022808
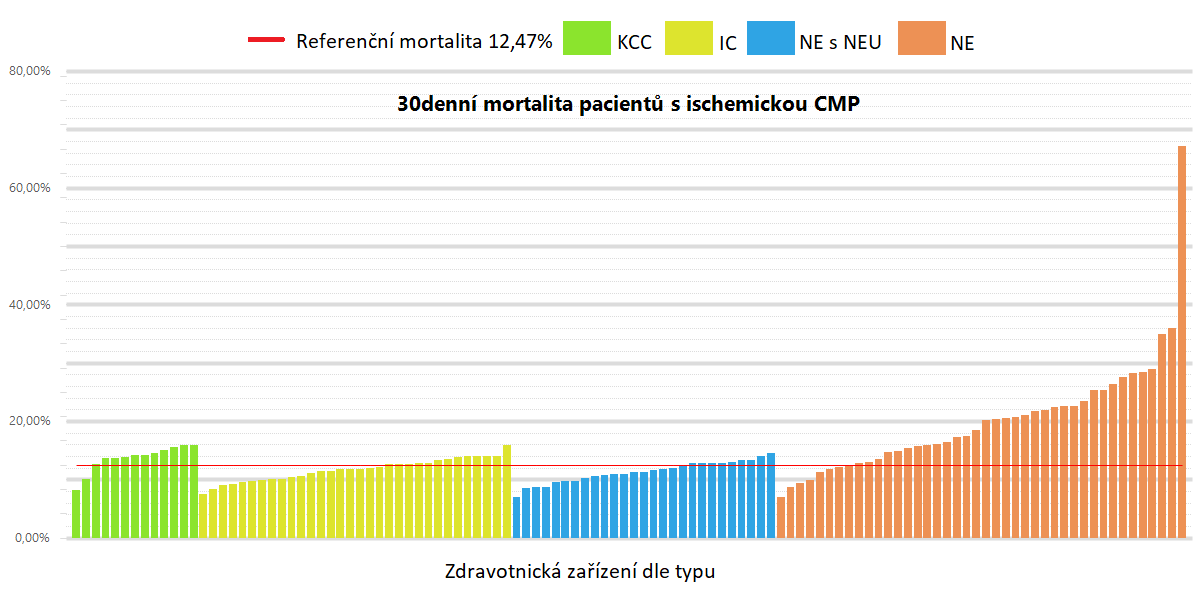
Následující tabulky a grafy prezentují výsledky měření tohoto ukazatele za období let 2017 až 2019. V jednotlivých tabulkách jsou graficky zvýrazněny extrémní hodnoty a to následujícím způsobem:
Tabulka "Přehled Celé ČR" ukazuje 30ti denní mortalitu v jednotlivých krajích.
| Kraj | Počet úmrtí | Počet pacientů celkem | Průměrný věk | Hrubá mortalita | Standadizovaná mortalita na věk | Dolní hranice 95% intervalu spolehlivosti | Horní hranice 95% intervalu spolehlivosti | Standardizová mortalita 2017 | Standardizová mortalita 2018 | Standardizová mortalita 2019 | |
|---|---|---|---|---|---|---|---|---|---|---|---|
 |
Karlovarský | 225 | 1 546 | 71,69 | 14,55% | 15,84% | 14,17% | 17,51% | 14,47% | 15,46% | 17,99% |
 |
Plzeňský | 453 | 3 010 | 73,47 | 15,05% | 14,80% | 13,66% | 15,93% | 15,24% | 15,19% | 13,86% |
 |
Olomoucký | 562 | 4 167 | 72,73 | 13,49% | 13,68% | 12,70% | 14,65% | 14,77% | 12,75% | 13,48% |
 |
Ústecký | 603 | 4 903 | 71,54 | 12,30% | 13,56% | 12,62% | 14,51% | 13,17% | 13,20% | 14,44% |
 |
Liberecký | 317 | 2 364 | 72,7 | 13,41% | 13,68% | 12,38% | 14,98% | 13,00% | 15,00% | 12,95% |
 |
Středočeský | 675 | 5 265 | 73,24 | 12,82% | 12,75% | 11,89% | 13,61% | 12,90% | 12,03% | 13,40% |
 |
Praha | 853 | 6 793 | 72,84 | 12,56% | 12,31% | 11,56% | 13,06% | 11,98% | 12,65% | 12,33% |
 |
Královéhradecký | 386 | 3 112 | 73,4 | 12,40% | 12,29% | 11,17% | 13,41% | 12,03% | 12,90% | 11,90% |
 |
Moravskoslezský | 1 021 | 8 567 | 72,9 | 11,92% | 12,19% | 11,51% | 12,88% | 12,13% | 11,66% | 12,91% |
 |
Vysočina | 380 | 2 912 | 74,63 | 13,05% | 12,12% | 11,01% | 13,24% | 11,77% | 13,29% | 11,27% |
 |
Jihočeský | 477 | 4 018 | 73,15 | 11,87% | 11,91% | 10,92% | 12,90% | 12,72% | 11,25% | 11,66% |
 |
Pardubický | 297 | 2 520 | 73,74 | 11,79% | 11,32% | 10,10% | 12,53% | 12,72% | 11,22% | 9,67% |
 |
Jihomoravský | 814 | 6 823 | 73,68 | 11,93% | 11,53% | 10,78% | 12,27% | 11,55% | 11,67% | 11,32% |
 |
Zlínský | 432 | 4 051 | 74,14 | 10,66% | 10,30% | 9,34% | 11,27% | 10,47% | 11,04% | 9,23% |
| Celkem | 7 495 | 60 051 | |||||||||
| Typ pracoviště | Počet úmrtí | Počet pacientů celkem | Průměrný věk | Hrubá mortalita | Standadizovaná mortalita na věk | Dolní hranice 95% intervalu spolehlivosti | Horní hranice 95% intervalu spolehlivosti | Standardizová mortalita 2017 | Standardizová mortalita 2018 | Standardizová mortalita 2019 |
|---|---|---|---|---|---|---|---|---|---|---|
| Centrum vysoce specializované cerebrovaskulární péče (KCC) | 2 367 | 18 153 | 72,19 | 13,04% | 13,52% | 13,04% | 13,99% | 13,73% | 13,40% | 13,43% |
| Centrum vysoce specializované péče o pacienty s iktem (IC) | 3 132 | 27 163 | 73,09 | 11,53% | 11,61% | 11,22% | 11,99% | 11,67% | 11,48% | 11,66% |
| Pracoviště neurologie bez statusu centra (NE s NEU) | 1 376 | 11 610 | 74,02 | 11,85% | 11,35% | 10,78% | 11,91% | 11,17% | 11,36% | 11,56% |
| Pracoviště bez neurologie (NE) | 620 | 3 125 | 75,45 | 19,84% | 17,79% | 16,74% | 18,85% | 17,76% | 19,19% | 16,12% |
| Celkem | 7 495 | 60 051 | ||||||||
Grafy "Přehled nemocnic" ukazují anonymní přehled standardizované mortality jednotlivých nemocnic s rozdělením dle jednotlivých typů